La vitamine D …
Aujourd’hui, la vitamine D est bien connue. Toutefois, cette vitamine n’en n’est pas vraiment une.
En effet, les vitamines sont définies comme des substances nécessaires à la vie qui ne sont pas produites de façon endogène. Or ce n’est pas le cas de la vitamine D, qui est en fait une hormone stéroïde du fait de sa structure chimique mais aussi de ses modalités d’action. Elle existe sous de nombreuses formes. ce sont des pro-hormones liposolubles, autrement dit des précurseurs d’hormones qui ont peu d’activité propre. Deux formes de vitamine D sont importantes pour l’homme : la vitamine D2 (ergocalciférol) et la vitamine D3 (cholécalciférol).
La D2 est produite par les végétaux. La D3 est à la fois présente dans les produits d’origine animale et surtout synthétisée par l’organisme lorsque la peau est exposée au rayonnement ultraviolet du soleil. La vitamine D2 comme la vitamine D3 sont converties dans l’organisme en la forme active de la vitamine D. (voir schéma ci-dessous).
Quel rapport entre vitamine D et ce coronavirus ?
L’année 2020 restera dans les annales comme l’année où un nouveau virus a paralysé la planète entière. En effet, le 31 décembre 2019, Le Bureau de l’Organisation Mondiale de la Santé (OMS) prend connaissance d’une information présentée sur le site Web de la Commission sanitaire municipale de Wuhan faisant état de cas de « pneumonie virale » à Wuhan (République populaire de Chine). Et le 9 janvier 2020, la découverte de ce nouveau coronavirus a été annoncée officiellement par les autorités sanitaires chinoises et l’OMS. D’abord appelé 2019-nCoV puis SARS-CoV-2 et Covid-19. Après l’Asie, les autres pays sont touchés. Devant la propagation fulgurante du coronavirus, mi-avril 2020, près de 4 milliards de personnes, soit plus de la moitié de l’humanité, sont confinées. On a entendu et lu tout et son contraire dans les médias concernant les moyens de se protéger et/ou de se soigner. Diététicienne, des propositions de supplémentation en vitamine D m’ont interpellées, d’autant plus que bons nombres de journalistes on (re)découvert cette vitamine indispensable.
En mars 2020, Emmanuelle Faucon, médecin à Toulon, a évoqué pour la première fois l’importance de la vitamine D pour luter contre le Covid-19.
Jean-Marc Sabatier (directeur de recherche au CNRS de Marseille) et Cédric Annweiler (chef du service gériatrie au CHU d’Angers) ont publié de nombreux articles sur ce sujet.
Le 17 avril, l’Anses à publié sur son compte Tweeter : #Confinement – La vitamine D joue un rôle essentiel pour la santé et dans le renforcement de notre système immunitaire. L’ @Anses_fr rappelle l’importance de veiller à un apport suffisant pendant le confinement mais aussi tout au long de l’année. D’autres études et publications ont rapporté que la vitamine D atténue la réponse inflammatoire excessive (choc cytokinique) induite par le système immunitaire inné face au SARS-CoV-2 et qu’elle agit sur le système immunitaire adaptatif.
En Suisse, une étude genevoise constate une plus forte mortalité chez les personnes carencées en vitamine D. « Une carence en vitamine D peut effectivement favoriser des formes graves du Covid. On a également constaté dans notre étude une surmortalité chez les personnes carencées, particulièrement chez les hommes » (Andrea Trombetti, rhumatologue aux Hôpitaux universitaires de Genève)
Sur ces bases, et sachant que les effets secondaires de cette vitamine sont rares, plusieurs équipes scientifiques ont suggéré une supplémentation prophylactique en vitamine D et/ou l’enrichissement des aliments comme thérapie adjuvante dans le monde.
Je vous livre juste les études et les réflexions de scientifiques. Je ne porte aucun jugement, n’ayant pas les compétences pour. Par contre, voyant autour de moi que peu de personnes connaissent bien cette vitamine (ses apports, ses bienfaits, les risques de carence et/ou d’excès), mais se précipitent pour acheter des compléments de toutes sortes au risque de faire des erreurs, je fais cet article plus détaillé que celui général sur les vitamines liposolubles (lien).
Le rôle de la vitamine D
La vitamine D, dont le nom chimique est calcitriol, ne répond pas strictement à la définition d’une vitamine puisque notre organisme est capable de la synthétiser. C’est une pro-hormone liposoluble c’est-à-dire qu’elle est soluble dans des liquides gras, les lipides. Mais par facilité je garde le terme de vitamine. La vitamine D existe sous plusieurs formes, les vitamines D2 et D3 sont les plus connues. Le schéma ci-dessous sur le métabolisme, montre comment elles sont converties dans l’organisme en la forme active de la vitamine D.
Le rôle essentiel de la vitamine D s’exerce sur l’intestin (augmentation de la capacité à absorber le calcium et le phosphore) et sur la croissance et solidité du squelette : minéralisation des os en aidant le calcium et le phosphore à s’y fixer.
Elle permet aussi de lutter contre le risque d’ostéoporose. La vitamine D améliore le fonctionnement musculaire et renforce le système immunitaire.
Son intérêt grandissant vient des découvertes assez récentes de son rôle physiologique dans la neuroprotection, le renforcement du système immunitaire, la différenciation et la prolifération cellulaires.
Métabolisme de la vitamine D
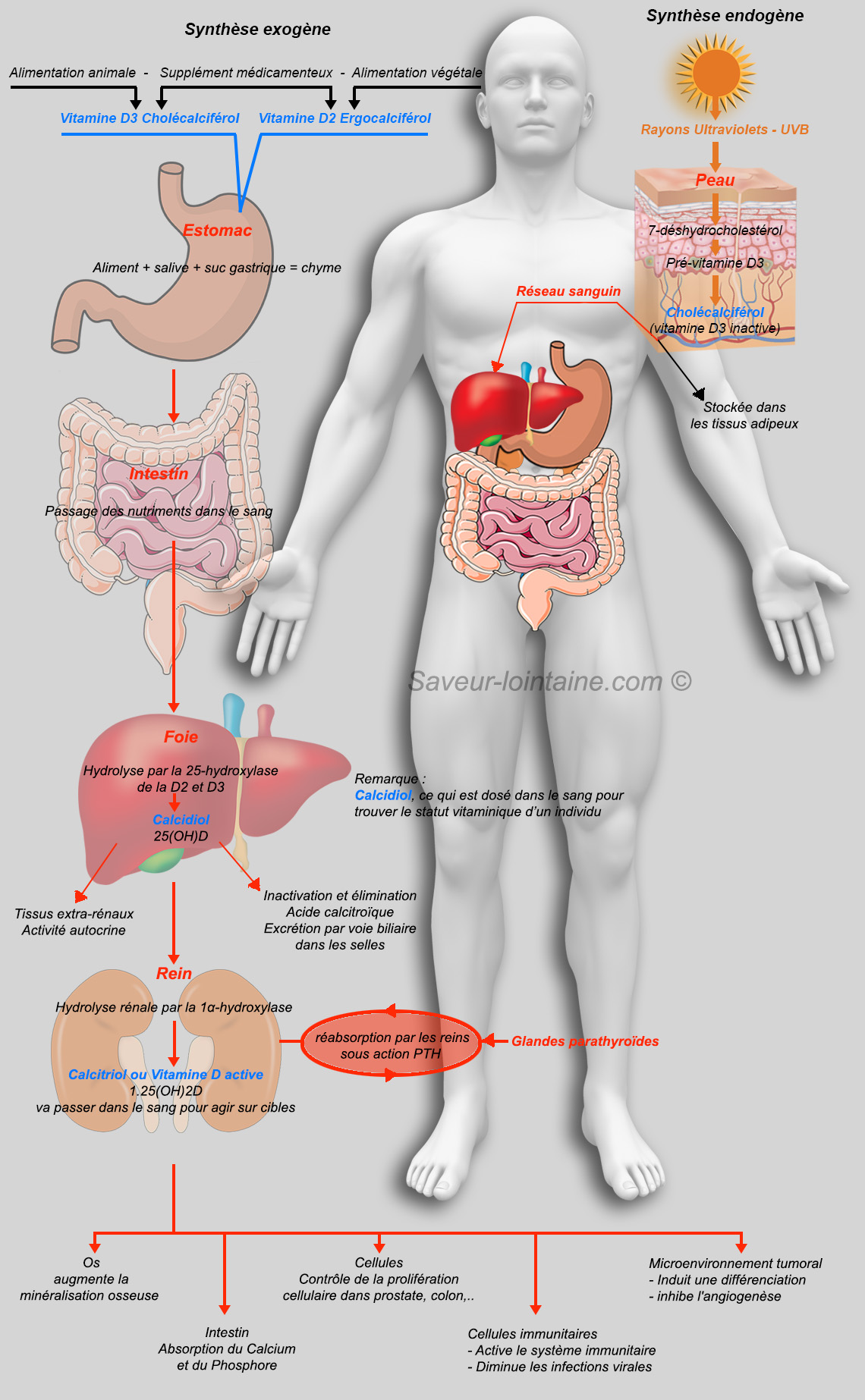
Explication du schéma
Les deux formes de vitamine D2 (ergocalciférol) et vitamine D3 (cholécalciférol) doivent être converties en calcitriol (1,25-dihydroxyvitamine D ou 1,25(OH)D) qui est la forme active de la vitamine D.
Métabolisme
Au niveau de la peau, les rayons ultraviolets B (UV-B) permettent la formation de cholécalciférol à partir d’un dérivé du cholestérol (le 7-déshydrocholestérol) présent dans l’organisme. Ce cholécalciférol (encore inactif) est alors métabolisé par le foie et devient le calcidiol (ou 25(OH)D). C’est cette forme qui est dosée dans le sang pour trouver le statut vitaminique d’une personne.
Le calcidiol passe ensuite dans le rein, subit une seconde hydrolyse, et devient le calcitriol (ou 1,25(OH)D). C’est la forme biologiquement active de la vitamine D. A savoir, cette hydroxylation est adaptée aux besoins de l’organisme en calcium.
D’autres organes que le rein sont capables d’hydroxyler le calcidiol (les lymphocytes, les cellules parathyroïdiennes, …). Quand la synthèse se fait dans ces tissus extrarénaux, on parle d’activité autocrine.
Concernant les apports d’origine alimentaire, D2 et D3 sont incorporées dans des micelles mixtes (structure qui associent lipides, sels biliaires et vitamines liposolubles), arrivent au niveau de l’intestin grêle où elles sont absorbées de façon passive avec les graisses.
Puis elles rejoignent la circulation sanguine et sont dirigées vers le foie où elles deviennent calcidiol puis vitamine D . Les vitamines D2 et D3 ont un métabolisme sensiblement identique.
Stockage
La production de vitamine D, soit par les UVB soit par l’alimentation, n’est pas régulière. Elle est stockée dans l’organisme afin de couvrir les besoins lorsque l’apport diminue. Contrairement aux autres vitamines liposolubles la vitamine D n’est pas stockée dans le foie, mais elle est principalement stockée dans les tissus adipeux (graisse), les cellules musculaires et le sang (réserve circulante de vitamine D)
Elimination
La dégradation de la vitamine D produit de l’acide calcitroïque. Son excrétion se fait alors par voie fécale (les selles) soit sous forme non transformée ou sous forme hydrosoluble (acide calcitroïque).
Propriétés physico-chimiques
Elle est sensible à la chaleur mais stable jusqu’à 38°C. Elle est dégradée par la lumière et l’oxygène.
Les sources de vitamines D

La vitamine D2 (ergocalciférol) est présente dans certains végétaux (origine exogène). Elle se trouve en petite quantité dans plusieurs aliments tels que les champignons (notamment le shiitake – photo de gauche), les levures et les céréales.
 La vitamine D3 (cholécalciférol) est présente dans les produits d’origine animale (origine exogène). Les aliments riches en vitamine D3 sont : l’huile de foie de morue, les poissons gras (hareng, sardines, saumon, maquereau), le jaune d’œuf, le foie de veau, les produits laitiers enrichis en vitamine D, dont les laits infantiles.
La vitamine D3 (cholécalciférol) est présente dans les produits d’origine animale (origine exogène). Les aliments riches en vitamine D3 sont : l’huile de foie de morue, les poissons gras (hareng, sardines, saumon, maquereau), le jaune d’œuf, le foie de veau, les produits laitiers enrichis en vitamine D, dont les laits infantiles.
Elle est aussi, et surtout, synthétisée par l’organisme lorsque la peau est exposée aux rayonnements ultraviolets B (UVB) fournis par l’ensoleillement (origine endogène).
A retenir, la quantité de D2 et D3 contenue dans les aliments ne suffit pas pour couvrir nos besoins quotidiens (20% environ). C’est la vitamine D3 endogène, c’est-à-dire produite par le corps, qui assure la majeure partie de l’apport journalier recommandé (80% environ). Il est recommandé de s’exposer (mains et visages) au soleil 10 à 15 minutes par jour mais sans protection ni à travers une vitre, pour que les rayons UVB parviennent à notre peau.
La vitamine D existe également sous forme de suppléments médicamenteux, qui contiennent, à doses variées, soit de la vitamine D2 soit de la vitamine D3.
Dosage de la vitamine D – Carence – Excès
Dosage
Dans le sérum, on mesure la vitamine D sous la forme de calcidiol. Les unités sont alors des nanogrammes par millilitres (ng/mL) ou des nanomoles par litre (nmol/L), selon l’équivalence suivante : 1 ng/mL = 2,5 nmol/L.
Normes reconnues de la vitamine D (selon GRIO et Endocrine Society) :
taux normal : > 30 ng/ml – Insuffisance : entre 20 et 30 ng/mL – Déficit : entre 10 et 20 ng/mL et Carence : <10 ng/mL.
Une toxicité de la vitamine D est à suspecter à partir d’un taux > 150 ng/mL et peut entraîner une hypercalcémie.
Le dosage de la vitamine D est rarement prescrit, pourtant, la carence en vitamine D est fréquente sous nos latitudes.
Selon nutrtion.pasteur-lille : « Chez les personnes âgées il est inutile de réaliser un dosage car la supplémentation doit être systématique si la personne ne sort pas (ou peu) de chez elle, et chez toutes les personnes en institution, âgées ou non. Dans les autres cas il est préférable de ne faire de dosage que si il existe des signes cliniques ou biologiques évoquant une carence, des situations pathologiques pouvant induire une carence (malabsorption – by pass gastrique) ou un déficit, des facteurs de risque de carence, ou la nécessité d’atteindre un seuil d’efficacité thérapeutique (30 ng/ml pour la prévention des fractures et des chutes). »
Auxquelles il faudrait rajouter les personnes avec une peau foncée, voilées, s’exposant faiblement au soleil, qui pourraient être supplémentées sans dosage préalable.
Carence
L’insuffisance est définie par un taux sanguin de calcidiol inférieur à 30 ng/ml (75 nmol/l), la carence sévère par un taux sanguin de calcidiol inférieur à 10 ng/ml (25 nmol/l).
La carence en vitamine D est responsable du rachitisme chez le nourrisson et l’enfant, et de l’ostéomalacie (décalcification osseuse) chez l’adolescent et l’adulte et d’ostéoporose.
Les causes de carence peuvent être multiples, dont la principale est une exposition insuffisante au soleil et/ou le port permanent de vêtements couvrants. On trouve aussi : mauvaise absorption intestinale – insuffisance hépatique grave – insuffisance rénale chronique – insuffisance d’apport nutritionnel – alcoolisme – obésité – certains régimes restrictifs avec apport d’huile de paraffine – Diminution de l’absorption des graisses, maladie cœliaque, Crohn, mucoviscidose, by-pass gastrique.
Les carences sont aussi associées à un risque accru d’infections virales, dont les infections par VIH et la grippe.
Excès
Un apport excessif par le biais de l’alimentation ou du rayonnement solaire n’est pas possible. Par contre, des doses de supplémentation médicamenteuse très élevées pendant plusieurs mois peuvent être toxiques. La dose d’intoxication est 100 fois supérieure aux apports quotidiens recommandés. Ce surdosage peut amener les troubles suivants : nausées, vomissements, troubles du rythme cardiaque et surtout dépôt calcaire dans les tissus mous (les muscles par exemple).
Apport quotidien et supplémentation
Apport quotidien
Les doses de vitamine D sont données soit en unités internationales (UI) soit en microgrammes (μg), selon l’équivalence suivante : 1 UI = 0,025 μg de calciférol ou encore 1 μg = 40 UI.
« La référence nutritionnelle pour la population (RNP) est de 15 microgrammes par jour pour les adultes. » (source ANSES – janvier 2021)
Toutefois, l’Institut National de Veille Sanitaire (INVS) a mesuré un déficit en vitamine D chez plus de 80% des Français et l’Académie Nationale de Médecine affirme que les besoins quotidiens en vitamine D doivent être réévalués à 1000 UI par jour, soit 5 fois plus que ceux préconisés par l’ANSES.
En conclusion, les normes ne sont pas les mêmes en fonction des experts. Selon les personnes, leur état de santé, le niveau d’ensoleillement durant la saison hivernale, il est conseillé de supplémenter en vitamine D, soit en phase d’entretien des apports quotidiens de 800 à 4000 UI/j en Vit D2 ou D3
Supplémentation
Dans les pays occidentaux, une bonne partie de la population de plus de 50 ans présente un déficit en vitamine D, surtout entre octobre et mars, lorsque la luminosité quotidienne diminue. C’est d’ailleurs le seul nutriment pour lequel les autorités sanitaires françaises estiment qu’une supplémentation peut être utile en dehors d’une pathologie particulière (pour tous les autres nutriments, une alimentation variée et équilibrée est suffisante pour répondre aux besoins).
Selon l’ANSES (2021) « Pour certaines populations comme les nouveau-nés, un apport supplémentaire en vitamine D est nécessaire pour assurer un statut satisfaisant. Pour prévenir les risques de surdosage induits, il est recommandé de préférer aux compléments alimentaires la prise de médicaments, qui garantissent une information lisible en termes de doses, de précautions d’emploi, de risque d’effets indésirables et de surdosage. Dans tous les cas, cet apport doit uniquement se faire sur indication diététique ou médicale. »
La supplémentation peut être prescrite aux enfants qui ne boivent pas de lait enrichi en vitamine D, ainsi qu’aux femmes enceintes et aux personnes âgées. En effet, pour ces derniers, les capacités naturelles de synthèse et de métabolisation de la vitamine D diminuent. Attention : la supplémentation en vitamines des nourrissons (0-1 an) et des enfants en bas âge (1–3 ans) fait l’objet d’un encadrement médical. Tout apport supplémentaire, sans encadrement par un professionnel de santé, peut présenter des risques pour la santé de cette population.
Les suppléments en vitamine D sont disponibles sous différentes formes et à différentes doses. Les gouttes permettent d’en prendre un peu tous les jours alors que les ampoules proposent une forte dose de manière plus espacée. Toutefois, une dose quotidienne est préférable, car elle permet de maintenir un taux plus stable de vitamine D dans le sang. « Avec les ampoules tous les 3 ou 6 mois, on note un pic avec un taux sanguin élevé au début, puis ce taux baisse progressivement » (Dr Pascal Douek, médecin micro-nutritionniste)
La vitamine D, son histoire, ses découvertes …
Au cours des années 1645-1650, des médecins anglais décrivent une maladie qui touche les nourrissons et les jeunes enfants : maladie de la croissance et de l’ossification, qui provoque des déformations du squelette. C’est le rachitisme.  On compte alors 60 à 70% des enfants atteints de rachitisme, et plus encore dans les quartiers pauvres, insalubres.
On compte alors 60 à 70% des enfants atteints de rachitisme, et plus encore dans les quartiers pauvres, insalubres.
1782 : Dale-Percival, médecin anglais, décèle le pouvoir antirachitique de l’huile de foie de morue.
1827 : le Dr Bretonneau, en France, administre lui aussi de l’huile de foie de morue aux enfants atteints de rachitisme. Plus tard, un médecin russo-polonais, Sniadecki a été le premier à identifier l’importance de l’exposition au soleil pour éviter et corriger le rachitisme.
1865 : Armand Trousseau, médecin français, préconise l’usage rationnel de préparations à base d’huile de foie de morue et comme Sniadecki, il recommande l’exposition au soleil dont le rôle est bénéfique pour lutter contre le rachitisme des nourrissons et enfants.
1890 : cette observation a été étendue par Theobald Palm, qui a introduit l’utilisation des bains de soleil. Ce missionnaire médical a comparé la prévalence du rachitisme dans les zones urbaines du nord de l’Europe avec des zones similaires au Japon et dans d’autres pays tropicaux. Il a supposé que l’exposition au soleil empêchait le rachitisme.
Au cours des 40 années suivantes, son observation a conduit à une compréhension de l’irradiation ultraviolette et de son rôle dans la synthèse de la vitamine D. Cela a ouvert une nouvelle ère d’appréciation des pouvoirs curatifs du soleil et de «la vitamine soleil».
 1919 : le Dr Kurt Huldschinsky, pédiatre, réalise une expérience innovante. il traite les enfants atteints de rachitisme en utilisant de la lumière ultraviolette produite artificiellement. A cette époque, la moitié environ des enfants allemands souffrent de rachitisme.
1919 : le Dr Kurt Huldschinsky, pédiatre, réalise une expérience innovante. il traite les enfants atteints de rachitisme en utilisant de la lumière ultraviolette produite artificiellement. A cette époque, la moitié environ des enfants allemands souffrent de rachitisme.
Jusque-là, l’héliothérapie (cure solaire) était un protocole courant pour de nombreuses maladies. Le mécanisme biochimique déclenché dans le derme humain par le rayonnement électromagnétique du soleil n’était pas encore entièrement compris.
1921 : Sir Edward Mellanby reproduit expérimentalement le rachitisme. il nourrit des chiots en cage avec un régime à base de bouillie, induisant le rachitisme, qui peut ensuite être guéri avec de l’huile de foie de morue. Il en conclut que le rachitisme est causé par un facteur diététique. Il avance l’idée d’un facteur nutritionnel liposoluble qu’il confond avec la vitamine A.
1922 : Elmer Verner McCollum, biochimiste américain connu pour ses travaux sur l’influence du régime alimentaire sur la santé, découvre que l’huile de foie de morue conserve ses vertus antirachitiques même après avoir détruit toute la vitamine A. Il en déduit qu’il existe donc un deuxième facteur liposoluble qu’il baptisa « vitamine dépositrice de calcium« . McCollum a donc joué un grand rôle dans la découverte de la Vitamine D.
1924 : Au début des années 1920, le professeur de biochimie Harry Steenbock a découvert que l’irradiation des aliments avec de la lumière ultraviolette augmentait leur teneur en vitamine D.
Dans le même temps, Alfred Fabian Hess, médecin américain connu pour ses travaux sur le rôle de la nutrition dans le scorbut et le rachitisme, suggère que certains aliments peuvent être utilisés pour traiter le rachitisme après une exposition à la lumière ultraviolette.
1928 : Adolphe Otto Windaus, chimiste allemand, identifie l’ergocalciférol (nommé par la suite vitamine D2) comme responsable du rachitisme. Prix Nobel de chimie en 1928 pour ses recherches sur les stérols.
Fin des années 1920 : le rachitisme peut être prévenu et guéri par exposition directe au soleil, par irradiation aux ultraviolets, par consommation d’aliments irradiés ou d’huile de foie de morue. Des générations d’enfants vont grandir avec de l’huile de foie de morue et le rachitisme sera pratiquement anéanti.
Les décennies suivantes verront les avancées scientifiques se suivre : synthèse de la vitamine D (1952 – Dr Woodward) , découverte du calcitriol et recherches importantes sur la vitamine D (1968 – Hector F. DeLuca / 1969 à 1971 – Anthony W. Norman) , supplémentation systématique en vitamine D pour les nourrissons et enfants (1971 et directive de 1990) , relation entre entre carence et certains cancers (1980 – Garland) , vitamine D et diabète (Garland)
Sources :
ANSES – OMS – Institut National de Veille Sanitaire (INVS) – bichat-larib.com – nutrition.pasteur-lille.fr – Académie Nationale de Médecine
